Sommaire
Dormir sur ses deux oreilles, dormir du sommeil du juste, dormir d’un sommeil de plomb, dormir à poings fermés, dormir comme un loir, une souche, une marmotte. Ne dormir que d’un œil évoque un paradoxe, car comment dormir… tout en restant vigilant ?
Il est surprenant de constater le nombre d’expressions consacrées au sommeil.
Cette profusion n’est sans doute que le reflet d’une évidence: le sommeil occupe près d’un tiers de notre vie. C’est considérable! Mais sommes-nous toujours conscients de son importance et de ses apports à notre bien-être ? C’est loin d’être certain, si l’on en juge par la nonchalance, la négligence voire le mépris avec lequel certains le traitent.
Ce dossier aborde donc le sommeil : comment se déroule-t-il, quelles sont ses fonctions, pourquoi est-il perturbé chez certaines personnes ou dans certaines circonstances ? Comment mieux dormir ?
Les troubles du sommeil, comme l’insomnie et les apnées du sommeil, sont également abordés.
![]()
Qu’est-il utile de savoir sur le sommeil?
 Pour bien des personnes, rien n’est plus naturel que de fermer les yeux le soir pour les rouvrir, frais et dispos, le matin.
Pour bien des personnes, rien n’est plus naturel que de fermer les yeux le soir pour les rouvrir, frais et dispos, le matin.
Cependant, cette sérénité vis-à-vis du sommeil n’est pas partagée par tout le monde : les troubles du sommeil sont nombreux et variés dans leurs manifestations et origines.
Photo © Hallgerd – fotolia.com
Les statistiques sur la fréquence des troubles du sommeil diffèrent beaucoup, car les critères des études sont fort variables.
Ces troubles semblent cependant assez fréquents. Si l’on se réfère à l’enquête de santé par interviews menée en Belgique par l’Institut scientifique de santé publique (2008), 21% des personnes interrogées se plaignent de troubles du sommeil (24% des femmes et 18% des hommes). Ces troubles augmentent de fréquence avec l’âge : ainsi ils sont décrits par 15% des 15-24 ans et 29% des personnes âgées de 75 ans et +.
Dix pourcents des répondants à cette enquête signalent avoir recouru à des somnifères et 7% à des tranquillisants dans les 2 semaines précédant l’enquête. Cette consommation est deux fois plus élevée chez les femmes que chez les hommes et augmente fortement avec l’âge.
Les étapes du sommeil
Chaque nuit, notre sommeil passe par plusieurs étapes : ce sont des cycles qui se répètent.
Chaque cycle a une durée de 1h10 à 1h40. Une nuit de sommeil compte généralement 4 à 6 cycles.
Chaque cycle comporte quatre phases de « sommeil lent » et une phase de « sommeil paradoxal »:
- Phase 1 : c’est le moment de l’endormissement (pour le premier cycle). Cette phase est une transition entre l’état d’éveil et le sommeil : le cerveau du dormeur se prépare. A partir du deuxième cycle, cette phase correspond à des épisodes de pré-réveil ou micro-réveil. Ces pré-réveils sont très courts (2 à 3 minutes) et passent inaperçus si le dormeur n’est pas perturbé par une sollicitation extérieure (bruit, douleur, etc).
- Phase 2 : un sommeil léger se développe, généralement après 15 à 20 minutes.
- Phase 3 et phase 4 : après environ 30 minutes, un sommeil profond s’installe. Le dormeur est difficile à réveiller.
- Phase de sommeil paradoxal: chaque cycle se termine par une période de sommeil paradoxal (appelé aussi sommeil REM), très profond, qui dure entre 10 et 15 minutes. C’est le sommeil des rêves.
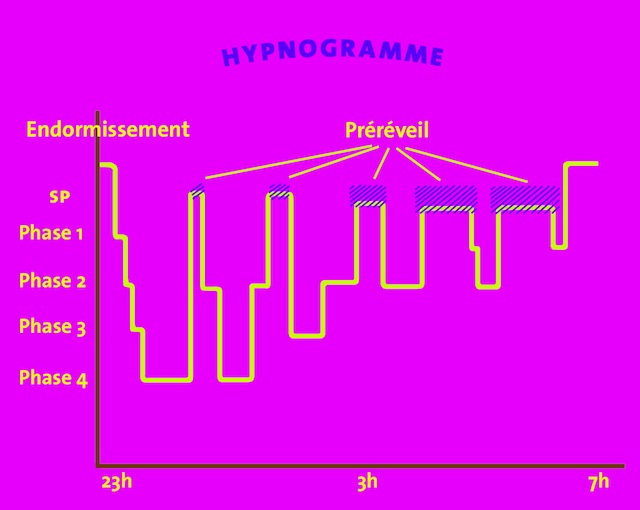
Au début de la nuit, la quantité de sommeil lent est abondante; elle se réduit progressivement au fil de la nuit, tandis que la quantité de sommeil paradoxal augmente.
L’âge influence la quantité de sommeil lent profond : abondant chez le nourrisson, le sommeil lent profond diminue progressivement avec l’âge et devient rare chez les personnes très âgées. Ceci explique que les personnes âgées décrivent souvent leur sommeil comme « léger », avec des réveils fréquents.
Reconnaître le sommeil lent du sommeil paradoxal
Pendant le sommeil lent, le dormeur est pratiquement immobile, mais ses muscles restent toniques (doigts serrés, d’où l’expression « dormir à poings fermés ») ; le visage ne montre pas d’expression, la respiration est régulière, les yeux immobiles. Si l’on enregistre l’activité cérébrale à ce moment (au moyen d’un électroencéphalogramme), on constate un ralentissement des ondes cérébrales. C’est une période d’activité mentale et de dépense d’énergie faibles.
Pendant le sommeil paradoxal, les muscles sont complètement relâchés (doigts ouverts le plus souvent) ; le visage est mobile et expressif, la respiration aussi rapide que lorsqu’on est éveillé. On remarque des mouvements rapides des yeux derrière les paupières fermées. Les ondes cérébrales rapides et courtes, tout comme la dépense énergétique, sont proches de celles observées au cours de l’éveil.
C’est la période durant laquelle se déroulent une majorité des rêves: si on réveille un dormeur pendant cette phase, il est capable de raconter son rêve de façon très détaillée. Les rêves dont on se souvient au matin sont ceux des dernières minutes du sommeil paradoxal, juste avant notre réveil.
A quoi sert-il de dormir?
Le sommeil est loin d’avoir livré tous ses secrets !
Le sommeil lent profond est le sommeil réparateur, celui qui efface la fatigue.
C’est pour cela qu’on dit que « les heures avant minuit comptent double ». Une expression qu’il ne faut évidemment pas prendre au pied de la lettre (jadis, on allait dormir beaucoup plus tôt qu’aujourd’hui) mais qui veut dire que les premières heures de sommeil sont les plus bienfaisantes.
C’est durant cette période que notre corps fabrique les plus grandes quantités d’hormone de croissance, de mélatonine, de prolactine et de bien d’autres hormones. Nos tissus (muscles et organes) et notre système immunitaire se régénèrent.
Qui dort dîne
Cette expression recèle, d’après des études récentes, un fond de vérité. En effet, l’association entre manque de sommeil et prise de poids, voire obésité, semble probable. Une étude portant sur une population d’enfants, aux Etats-Unis, a montré, après 5 ans de suivi, que les enfants qui dorment le moins grossissent le plus. Voilà une raison supplémentaire de respecter les besoins en sommeil.
Pour ceux que le sujet intéresse, nous proposons la lecture complémentaire d’un article paru dans la revue Equilibre.
Le sommeil paradoxal est le moment des rêves ; on estime que c’est le moment de la décharge des tensions accumulées pendant la journée et de la récupération nerveuse.
Ce serait également durant cette phase de sommeil que notre cerveau organise « l’archivage » des informations enregistrées durant la journée précédente et leur mémorisation.
En effet, les recherches suggèrent que le sommeil permet d’entretenir la mémoire : pour bien se souvenir de ce que nous avons appris en journée, nous devons dormir ! C’est encore plus important chez l’enfant, où le sommeil favorise le développement du cerveau.
Le sommeil est primordial chez l’enfant.
Il est essentiel que les parents veillent à ce que les enfants puissent dormir suffisamment, et dans des conditions favorables à la qualité du sommeil.
Pour ceux que le sujet intéresse, nous proposons la lecture complémentaire d’un article paru dans la revue Equilibre.
Le sommeil n’est pas un arrêt des activités de l’organisme. Au contraire, notre corps mène des activités spécifiques pendant le sommeil, pour assurer une récupération physique et psychique (nerveuse), et pour assurer, surtout chez l’enfant, la croissance et le développement du système nerveux.
Pour parler simplement, lorsque nous dormons bien, nous nous sentons plus facilement pleins d’énergie et de bonne humeur.
Car dormir, cela sert notamment à être bien éveillé ! Si nous manquons de sommeil, notre vigilance fléchit à plusieurs reprises au cours de la journée : nous avons des épisodes de pré-endormissement et parfois même de brèves périodes de sommeil.
A chaque individu son besoin de sommeil
 Le besoin de sommeil varie d’une personne à l’autre, et évolue au cours de la vie.
Le besoin de sommeil varie d’une personne à l’autre, et évolue au cours de la vie.
Le bébé dort de 16 à 18 heures par jour. Au début, le nouveau-né ne reconnaît pas le jour de la nuit; son sommeil est léger et entrecoupé de réveils très fréquents. C’est en moyenne vers 1 mois qu’il arrive à dormir 6 heures d’une seule traite, et vers 3 mois qu’il passe des nuits de 9 heures… Un sounlagement pour les parents ! Progressivement aussi, son sommeil devient plus calme, plus profond. Il évolue vers un sommeil en différents stades, comme chez les adultes.
Photo © Carola Schubbel- fotolia.com
Les enfants gardent des besoins en sommeil important : entre 6 et 12 ans, ils ont généralement besoin de 10 à 11 heures de sommeil.
A la puberté, 9 à 10 heures par nuit sont bienvenues…mais malheureusement de moins en moins respectées !
Autre particularité du sommeil des ados: il est souvent décalé. Spontanément, ils s’endorment plus tard et ont des difficultés à s’éveiller le matin, ce qui est difficile à concilier avec les horaires de l’école.
Les adultes dorment en moyenne 7h30 à 8 heures par nuit, mais les variations individuelles sont grandes entre les petits et les gros dormeurs.
Les personnes âgées ont généralement le même besoin de sommeil, mais celui-ci devient plus irrégulier, avec des réveils fréquents.
Le besoin de dormir diminue-t-il avec l’âge ?
Les experts ne sont pas unanimes dans leur réponse à cette question. On constate que les périodes de sommeil lent profond diminuent progressivement avec l’âge. Le sommeil est dès lors plus superficiel et les réveils liés à des stimulations externes (bruit, douleur, lumière) plus fréquents. Les personnes âgées ont également plus souvent des douleurs chroniques, liées par exemple à une arthrose, qui peuvent les réveiller malencontreusement quand elles bougent en dormant.
Quelques caractéristiques du sommeil de bébé
Pendant les 2-3 premières semaines de sa vie, un bébé en bonne santé se réveille quand il a faim et se rendort aussitôt rassasié.
Son sommeil ne doit pas être interrompu.
Il lui faut en général 4 à 8 semaines pour s’initier à l’alternance du jour et de la nuit, qui lui est inconnu à la naissance. Le rythme naturel du sommeil d’un nouveau-né devrait toujours être respecté : nos horaires d’adultes sont étrangers à son monde et incompatibles avec son équilibre de vie. Ceci implique évidemment que les parents se mettent à l’écoute et s’organisent, pour se centrer sur ses besoins pendant ces quelques premières semaines, en refusant toutes perturbations intempestives.
Si vous observez le sommeil d’un nouveau-né, vous verrez qu’il semble parfois agité: son visage est très expressif, alternant des sourires aux anges, des mimiques de douleur, d’extase. Parfois même, ses yeux sont ouverts et il remue bras et jambes. N’intervenez surtout pas à ces moments: en réalité, bébé dort; il est dans un stade appelé « sommeil agité », qui correspond à notre sommeil paradoxal d’adulte. Si vous réveillez intempestivement un bébé, à la longue, ces réveils imposés risquent de le déconnecter de son rythme naturel de sommeil et d’induire un conditionnement anormal: il se réveillera toutes les 2 heures, à la fin de son sommeil paradoxal; il pleurera, mangera si on le nourrit, même en l’absence de faim, sera fatigué et perdra les repères nécessaires à l’établissement et à l’évolution normale de son sommeil.
Un bébé qui pleure de manière répétée, avec force, cela peut être énervant ou affolant pour les parents. Pourtant, il ne faut pas avoir peur de laisser pleurer un bébé qui essaie de s’endormir. Le consoler, le prendre dans les bras, lui parler, chanter, lui offrir le sein ou un biberon : tous ces gestes ne le consolent pas et surtout l’empêchent de se rendormir.
Vous pouvez lire plus d’informations dans notre article consacré au sommeil des bébés.
Pourquoi nous endormons-nous ?
Deux phénomènes concourent à l’endormissement.
- Le travail de notre « horloge biologique », qui déclenche le sommeil à un moment donné dans la journée.
- La lumière joue un rôle important sur notre cycle d’alternance entre éveil et sommeil. Elle diminue fortement la sécrétion de la mélatonine, qui est une hormone que notre corps fabrique et qui règle notre horloge interne. La mélatonine est sécrétée naturellement dès la tombée du jour et pendant la nuit. Son taux diminue avec l’âge, ce qui pourrait expliquer dans certains cas la baisse de la quantité de sommeil avec l’âge. Pour ceux que le sujet intéresse, nous proposons la lecture complémentaire d’un article paru dans la revue Equilibre.
- Le temps d’éveil passé depuis la dernière période de sommeil. Au plus le temps passe depuis nos dernières heures de sommeil, au plus nous ressentons la fatigue et une tendance à s’assoupir.
Le rôle de la température corporelle dans le sommeil.
Notre température interne est élevée en journée, puis baisse en soirée, signe que notre organisme se prépare au sommeil en se mettant progressivement en veilleuse. Ainsi, on constate que les personnes qui ont les mains et les pieds bien chauds en soirée s’endorment plus rapidement. Car des extrémités chaudes entraînent une plus grande déperdition de chaleur et en conséquence une baisse de la température interne de l’organisme. A l’inverse, on sait que les personnes en situation de stress s’endorment plus difficilement. Les chercheurs attribuent cet endormissement difficile au fait que la température interne du corps ne peut chuter. En effet, le stress s’accompagne d’une vasoconstriction des vaisseaux sanguins, ce qui se traduit par une peau froide et pâle et donc une rétention de notre chaleur interne.
Pour ceux que le sujet intéresse, nous proposons la lecture complémentaire d’un article paru dans la revue Equilibre.
 Pourquoi rêve-t-on ?
Pourquoi rêve-t-on ?
Actuellement, des spécialistes du sommeil considèrent les rêves comme des bribes de notre mémoire, mélangés au hasard pendant notre sommeil.
Les processus de réorganisation des connexions entre nos neurones expliqueraient ce phénomène. Cette explication très rationnelle vide le rêve de ses connotations mystérieuses et romantiques…
Le cerveau est constitué de milliards de cellules nerveuses (appelées neurones). Ces cellules communiquent avec leurs voisines et avec d’autres cellules parfois éloignées au moyen de prolongements en forme de doigts. Ce réseau extrêmement complexe est remanié et renouvelé en permanence.
Photo © Rolffimages – fotolia.com
Les rêves peuvent comporter des images très précises, chargées d’émotions, avec des scènes mettant en jeu des personnages variés et des dialogues.
Le cauchemar est une forme de rêve chargé d’émotions (peur, angoisses, etc) particulièrement fortes, entraînant souvent le réveil.
Les conséquences du manque de sommeil
Les conséquences immédiates d’une nuit de sommeil trop courte nous sont bien connues : sensation de fatigue, manque de concentration et de vigilance, etc.
Généralement, ces signes s’effacent si nous pouvons dormir normalement la nuit suivante : la récupération est rapide.
Une étude, dont les conclusions devront être confirmées, indique qu’après une nuit de privation de sommeil, des adultes se montrent excessivement optimistes dans leurs prises de décision. L’expérience portait sur des questions économiques : les choix pariant sur l’obtention de gains étaient préférés aux choix permettant de réduire des pertes. L’enregistrement de l’activité du cerveau par une technique de résonance magnétique cérébrale montraient une activité plus intense dans des parties du cerveau associées aux anticipations positives. Les chercheurs voyaient une illustration de ce phénomène dans le comportement des joueurs au Casino, qui ne peuvent s’arrêter de jouer, en fin de nuit, à la recherche du gain espéré.
Source: V. Venkatraman et al. Sleep deprivation biases the neural mechanisms underlying economic preferences. The Journal of Neurosciences, 9 march 2011, 31:3712-18.
Le manque de sommeil chronique est plus sournois.
Nombreux sont les adolescents et les adultes qui grignotent volontairement quelques minutes ou dizaines de minutes sur leur temps idéal de sommeil pour poursuivre des activités : loisirs, travail, etc.
 Des études montrent que le déficit chronique de sommeil a de nombreuses conséquences négatives.
Des études montrent que le déficit chronique de sommeil a de nombreuses conséquences négatives.
Après une à deux semaines, on constate une nette diminution des performances dans la journée et des accès difficilement contrôlables de sommeil en journée (généralement dans l’après-midi ou en début de soirée, après les repas). Ces personnes ont tendance à faire la « grasse matinée » le week-end. Leur réveil est pénible : sensation d’être encore endormi, éveil long à obtenir. La surconsommation d’excitants (café, thé, cola, boissons énergisantes, etc.) est fréquente. Des troubles divers peuvent apparaître : nervosité, irritabilité, difficultés de concentration, troubles gastro-intestinaux, modification de l’appétit, etc.
Photo © Prod numérique – fotolia.com
Chez les enfants, le manque chronique de sommeil pourrait expliquer bien des difficultés scolaires.
noopener noreferrer » class= »jcepopup noicon »>Cliquez pour lancer la vidéo

![]()
Qu’est-il utile de savoir sur les troubles du sommeil ?
Les troubles du sommeil sont variés; quand ils sont chroniques, ils ont un retentissement sur notre bien-être.
Certains d’entre eux, comme les apnées du sommeil, peuvent même favoriser l’apparition de problèmes sérieux, notamment cardiovasculaires.
Il est donc recommandé de parler avec son médecin généraliste de son sommeil, lorsque celui-ci est régulièrement perturbé.
Les examens du sommeil
Dans la majorité des cas, votre médecin généraliste peut établir son diagnostic en parlant avec vous et en analysant vos plaintes.
Parfois, il vous conseillera de pratiquer un examen du sommeil (une polysomnographie ou polygraphie du sommeil), mais ce n’est utile que dans certains troubles du sommeil.
Pour un examen de sommeil, vous passerez une nuit à l’hôpital (ou une nuit et une journée, selon les troubles), avec des électrodes collées sur la tête, la poitrine, les jambes, etc. Ces électrodes servent à enregistrer l’activité électrique du cerveau (électroencéphalogramme) ce qui permet de visualiser les ondes du sommeil. Les mouvements des yeux peuvent également être enregistrés (par électro-oculogramme), de même que l’activité des muscles (électromyogramme). Un électrocardiogramme permet de suivre les variations du rythme cardiaque et des bandes placées autour de votre thorax permettent de suivre votre respiration.
Parfois, on y ajoute une mesure du flux de l’air au niveau des narines et de la bouche, une mesure de la saturation du sang en oxygène, etc. Difficile à croire, mais il y a moyen de dormir avec tout cet attirail!
Dans certains cas, on proposera plutôt des tests d’endormissement ou au contraire de maintien de l’état de veille, toujours en enregistrant les ondes cérébrales.
L’ensemble de ces examens ne présente aucun danger.
L’insomnie: quand dormir devient un problème
L’insomnie n’est pas une maladie.
L’insomnie est une plainte relative à la mauvaise qualité du sommeil.
Le sommeil peut être considéré comme dégradé
- parce qu’on s’endort difficilement (temps d’endormissement dépassant 30 minutes),
- parce qu’on se réveille souvent pendant la nuit,
- parce qu’on se réveille trop tôt (réveil avec impossibilité de se rendormir en fin de nuit ou très tôt le matin).
Cependant, on parle d’insomnie uniquement quand la mauvaise qualité ressentie du sommeil a des conséquences sur le bien-être en journée : fatigue, somnolence, irritabilité, troubles de concentration, diminution des performances, malaise.
Souvent, lorsque l’insomnie dure plus de 2-3 jours, on anticipe avec crainte le moment de se coucher et la perspective d’une nuit blanche… ce qui entraîne une difficulté supplémentaire de trouver le sommeil. Un cercle vicieux risque de s’installer.
On peut distinguer l’insomnie de courte durée ou aiguë, inférieure à 3 semaines, et l’insomnie chronique.
L’insomnie est une plainte relativement récente. On en parle surtout depuis l’avènement de l’ère industrielle. Une des explications réside dans les changements profonds de l’organisation de la vie sociale et du travail intervenus depuis cette époque.
- Les insomnies

Emission « Questions de santé – C’est bon pour vous » de la chaîne LN24 avec le Dr Orban
Notre environnement de vie a en effet une influence importante sur notre sommeil.
noopener noreferrer » class= »jcepopup noicon »>Cliquez pour lancer la vidéo

La luminosité prolongée (éclairage nocturne puissant, écrans de télévision et d’ordinateurs, etc.) retarde et/ou atténue la sécrétion de mélatonine. Or cette hormone règle notre horloge interne et favorise le sommeil.
Les bruits ambiants perturbent l’endormissement et peuvent provoquer le réveil pendant les phases de sommeil léger.
Une température inadaptée (trop fraîche ou trop chaude ) de la chambre à coucher peut gêner le sommeil.
Un travail à pause ou à horaires irréguliers entraîne fréquemment des perturbations du sommeil, par dérèglement de l’horloge interne et/ou prise de repos à des moments où l’organisme n’est pas préparé à dormir.
En voyage, le décalage horaire provoque le même type de perturbation.
Quelques comportements peuvent nuire au sommeil:
- prendre des repas trop abondants et trop gras peu avant l’heure du coucher,
- faire des siestes trop longues dans la journée,
- se livrer en soirée à des activités stimulantes, excitantes,
- consommer trop de boissons contenant de la caféine (café, thé, boisson au cola, maté, etc), de boissons énergisantes, de thé à la menthe, de chocolat (grandes quantités…),
- consommer certains médicaments qui perturbent le sommeil (notamment des décongestionnants pour le nez, de la cortisone, des antihypertenseurs, etc.),
- consommer certaines drogues stimulantes (comme la cocaïne et les amphétamines) qui modifient la perception de la fatigue et effacent la sensation de besoin de sommeil,
- consommer de l’alcool en soirée: s’il facilite parfois l’endormissement, il diminue par contre la qualité du sommeil (avec notamment des réveils nocturnes plus fréquents),
- arrêter trop brutalement certains médicaments psychotropes pris depuis longtemps, comme des antidépresseurs, des tranquillisants (anxiolytiques, somnifères, etc).
Des facteurs psychologiques comme le stress, l’anxiété, la dépression, l’anticipation d’une nuit sans sommeil, ont également une influence négative sur le sommeil.
Le sommeil est aussi influencé par des problèmes physiques comme
- le syndrome des jambes sans repos: ce sont des « impatiences » dans les jambes, avec un besoin impérieux de les remuer sans cesse pour se soulager. Parfois, ces mouvements sont involontaires. Le sommeil nocturne est perturbé et on constate une somnolence accrue en journée,
- les douleurs chroniques,
- des manifestations comme la toux, le brûlant (reflux gastro-oesophagien), les démangeaisons, les difficultés respiratoires (dyspnée), le nez bouché, les transpirations nocturnes, les bouffées de chaleur, les palpitations cardiaques, etc.
- la grossesse: les femmes enceintes ont fréquemment des modifications passagères de leur sommeil, qui s’expriment surtout par des réveils fréquents.
Les conséquences de l’insomnie sont nombreuses.
Les plus fréquentes sont la fatigue dès le matin au lever, la somnolence en journée, les pertes de mémoire, les difficultés de concentration, une irritabilité.
Pour certains experts, ces conséquences expliqueraient bon nombre de difficultés scolaires, d’accidents de la route et du travail.
Pour ceux que le sujet intéresse, nous proposons la lecture complémentaire d’un article paru dans la revue Equilibre.
A long terme, on pense aussi qu’un manque chronique de sommeil favorise l’obésité et nuit à l’activité de notre système immunitaire, qui nous protège notamment contre les infections et certains cancers.
L’insomnie peut aussi accentuer les signes liés à des problèmes préexistants : douleurs, problèmes digestifs, crises de migraine, etc.
noopener noreferrer » class= »jcepopup noicon »>Cliquez pour lancer la vidéo

 Les apnées du sommeil
Les apnées du sommeil
Les apnées du sommeil toucheraient 2 à 4% de la population.
Les hommes, les personnes âgées de plus de 50 ans et celles ayant un excès de poids sont plus touchés, de même que les fumeurs, les consommateurs d’alcool et de médicaments tranquillisants (somnifères) ou relaxants musculaires.
Les personnes atteintes ronflent bruyamment.
Elles font des arrêts respiratoires répétés pendant leur sommeil.
Puis elles se réveillent très brièvement pour respirer.
Ces multiples réveils nocturnes empêchent un sommeil réparateur.
En conséquence, ces personnes voient leur journée entrecoupée de nombreux moments d’assoupissement.
Avec le risque que cela comporte en cas de conduite ou d’utilisation de machines dangereuses.
Photo © WavebreakMediaMicro – fotolia.com
Les apnées sont provoquées par le relâchement des tissus mous du pharynx (gorge), qui survient au cours du sommeil. Les parois du pharynx deviennent « molles » et sont aspirées l’une contre l’autre lors de l’inspiration. L’air passe alors difficilement et provoque des vibrations des tissus qui se traduisent par un bruit : le ronflement. Lorsque l’obstruction du pharynx est totale, elle provoque une apnée (l’air ne passe plus). La respiration reprend lorsque le dormeur se réveille parce qu’il étouffe et contracte les muscles de sa gorge. Il se remet alors à respirer et se rendort… jusqu’à la prochaine apnée.
Les cycles d’apnées et de réveils se succèdent ainsi tout au long de la nuit, parfois au nombre de plusieurs dizaines à plusieurs centaines.
Les réveils sont tellement brefs qu’ils ne sont pas mémorisés. Ce qui explique que les personnes souffrant d’apnées du sommeil ne se rendent souvent pas compte de ce qui leur arrive pendant leur sommeil. Il n’est dès lors pas étonnant qu’elles se lèvent fatiguées le matin et s’endorment à tout moment au cours de la journée. On constate aussi une baisse du taux d’oxygène dans leur sang, ce qui peut mener, à long terme, à des problèmes cardiaques aigus (troubles de rythme, infarctus, etc.)
Les signes accompagnant les apnées du sommeil sont très divers :
- ronflements bruyants,
- sensation de fatigue dès le lever,
- assoupissements multiples en journée lorsque les activités ne sont pas stimulantes ; endormissements fréquents devant la télévision, en lisant,
- troubles de concentration et de mémorisation,
- irritabilité, anxiété,
- association fréquente avec un excès de poids corporel,
- hypertension artérielle,
- perte de l’intérêt pour la vie sexuelle (« baisse de libido »).
Les apnées du sommeil peuvent mettre la vie en danger :
- problèmes de cœur (troubles du rythme cardiaque, infarctus du myocarde),
- accident vasculaire cérébral (« attaque »),
- accidents de roulage et de travail liés aux endormissements.
La narcolepsie: un curieux trouble du sommeil
Ce trouble du sommeil est rare : il concernerait environ 2 personnes sur 1000.
Un narcoleptique s’endort à n’importe quel moment de la journée, quelles que soient ses activités : c’est son centre du sommeil qui décide pour lui. L’endormissement est généralement incontrôlable.
Ce trouble débute souvent vers l’adolescence et perturbe évidemment fortement la vie sociale. En outre, il peut être à l’origine d’accidents du roulage, de travail ou durant des activités domestiques.
La narcolepsie peut être accompagnée d’autres phénomènes :
- la cataplexie est caractérisée par un relâchement brutal du tonus musculaire. Elle peut être généralisée ou localisée à certains muscles, comme ceux de la mâchoire.
- les paralysies du sommeil surviennent au réveil : la personne est incapable de bouger alors qu’elle est éveillée. Ce phénomène, très angoissant, est passager et sans danger,
- les hallucinations peuvent survenir au moment du réveil ou de l’endormissement. Elles se manifestent par la perception de sons, d’images, de sensations cutanées qui ne correspondant pas à la réalité.
Toutes ces manifestions s’expliquent par la survenue brutale, à n’importe quel moment de la journée, de phases de sommeil paradoxal. La perte de tonus musculaire liée à cette phase explique les épisodes de cataplexie.
Contrairement aux apnées du sommeil, la narcolepsie n’est pas associée à un risque de contracter d’autres maladies et ne réduit pas l’espérance de vie.
Autres troubles du sommeil
Certains de ces troubles du sommeil peuvent paraître étranges, plus particulièrement lorsqu’ils concernent des enfants.
Votre médecin généraliste pourra vous aider à en établir le diagnostic. Vous pourrez aussi déterminer avec son aide comment gérer ces problèmes. Dans certains cas, il proposera un examen du sommeil pour préciser le diagnostic.
Le somnambulisme
Un somnambule se promène en dormant.
Ce comportement survient en phase de sommeil profond, lors d’un éveil incomplet. Le promeneur nocturne donne l’impression d’être éveillé, car il a généralement les yeux ouverts. Parfois il parle ou urine. L’épisode de somnambulisme est généralement de courte durée, jusqu’à (rarement) une heure.
Ce trouble du sommeil n’est pas dangereux par lui-même, mais la déambulation en état d’inconscience présente des risques de chute. Lorsqu’on réveille complètement un somnambule, il est confus ; parfois, il réagit avec irritation.
Ce phénomène est assez fréquent, puisqu’on estime que près d’un enfant sur 3 ferait un épisode occasionnel de somnambulisme. Ce trouble du sommeil disparaît généralement à la puberté. Cependant, des adultes restent sujets à des crises de somnambulisme.
On entend souvent dire qu’il est dangereux de réveiller un somnambule. Il n’en est rien,…mais il n’est pas non plus utile, ni nécessaire de le faire. N’intervenez que si vous constatez un danger potentiel (approche d’un escalier, d’une fenêtre ouverte, etc). Essayez alors de le ramener en douceur vers son lit, en le guidant par les épaules ou en lui prenant la main. S’il est agité, parlez-lui doucement et calmement pour le rassurer, sans chercher à obtenir une réponse ou à le réveiller. Si vous constatez que cela se reproduit souvent chez votre enfant, placez une barrière de sécurité devant les escaliers.
N’inquiétez pas inutilement votre enfant en lui parlant de ses promenades nocturnes : il ne se souvient de rien et vos questions ou remarques pourraient le perturber.
Les terreurs nocturnes
Il s’agit également d’un trouble du sommeil profond, proche du somnambulisme, qui est fréquent chez l’enfant âgé de moins de 8-9 ans.
L’enfant se réveille brusquement en poussant des cris de panique.
En réalité, il est encore en partiellement endormi et si on le réveille complètement, il est incapable d’expliquer ce qui l’a effrayé. Le lendemain matin, il ne se souvient de rien.
Ce trouble est sans conséquence sur le développement et la vie diurne de l’enfant et il disparaît spontanément avec l’âge. Il suffit généralement de recoucher doucement l’enfant et de lui parler à voix douce pour le rassurer : il se rendort habituellement rapidement.
L’hypersomnie idiopathique
On reprend sous cette appellation les troubles du sommeil qui se traduisent par un besoin excessif de dormir, et qui ne sont pas liés à des apnées du sommeil ou à une narcolepsie.
C’est une affection rare, dont on ne connaît pas la cause et qui présente souvent une composante héréditaire. Elle débute généralement avant l’âge de 30 ans.
Les personnes ressentent une somnolence presque permanente pendant la journée : elles ont l’impression de n’être jamais vraiment éveillées. Pourtant, elles dorment beaucoup la nuit et se réveillent difficilement le matin. Une mise au point par des examens du sommeil est indispensable. Des traitements médicamenteux peuvent aider les personnes atteintes de cette affection rare.
![]()
Mieux connaître son sommeil
Il n’est pas toujours facile de préciser sa sensation de mal dormir.
L’humoriste Francis Blanche l’avait bien exprimé : « Je ne peux rien dire sur mon sommeil: chaque fois que je m’apprête à l’observer, je m’endors ».
Pourtant, pour pouvoir agir et demander l’aide de votre médecin, vous devrez identifier au mieux vos troubles de sommeil.
Nous vous proposons dans ce chapitre des questionnaires qui vous permettront de préciser vos éventuelles plaintes relatives au sommeil.
Vous pouvez les compléter avant de consulter votre médecin généraliste. Vos réponses l’aideront à identifier votre problème de sommeil éventuel. Il vous posera évidemment d’autres questions, pour mieux cerner encore votre situation.
Questionnaire sommeil 1
Vous avez la sensation de mal dormir. Pouvez-vous préciser votre problème ?
- En moyenne, combien d’heures dormez-vous habituellement ?
- Quelle est la durée moyenne, en minutes, que vous mettez à tomber endormi (à partir du moment où vous vous mettez au lit pour dormir) ?
- Vous réveillez-vous la nuit ? Si oui, combien de fois ? Quelle est la durée de chaque réveil ?
- Vous sentez-vous reposé en vous réveillant ?
Si vous vous sentez fatigué au lever, cette sensation est-elle passagère ?
Retrouvez-vous en journée cette fatigue ou d’autres signes comme somnolence, irritabilité, troubles de concentration, diminution des performances, malaise ? - Depuis combien de temps dure votre insomnie ?
- Avez-vous une idée de la cause de votre mauvais sommeil ?
- Avez-vous des problèmes pendant la nuit comme : un besoin irrépressible de bouger les jambes, des douleurs chroniques, une toux gênante, un brûlant, des démangeaisons, des difficultés pour respirer, le nez bouché, des transpirations, des bouffées de chaleur, des palpitations cardiaques, etc.
- Avez-vous déjà essayé de trouver une solution ? Si oui, qu’avez-vous fait ?
- Qu’est-ce que vous attendez de votre médecin ?
Questionnaire sommeil 2
(adapté du questionnaire d’Epworth)
Testez votre vigilance !
Dans les circonstances suivantes, risquez-vous de vous endormir (somnolence, assoupissement) ?
- en lisant un livre
- en regardant la télévision
- en restant assis, inactif, en public (par exemple au cinéma, au théâtre)
- en étant passager dans une voiture, durant un trajet d’environ une heure
- en vous reposant l’après-midi à l’heure de la sieste
- en parlant avec quelqu’un, en position assise
- en restant assis à table, après un repas sans boisson alcoolisée
- au volant de votre voiture, arrêté(e) pour quelques instants (par ex. embouteillage).
Etablissez votre score à l’aide de l’échelle suivante : 0 si le risque (probabilité) est nul, 1 si le risque est faible, 2 si le risque est moyen et 3 si le risque est fort.
Faites le total des points.
Vous avez plus de 10 ?
Vous présentez peut-être une anomalie qualitative ou quantitative du sommeil. Parlez-en à votre médecin.
![]()
Sommeil: agir pour mieux dormir
S’il existe bien un domaine d’action où chacun peut agir considérablement, c’est dans le maintien ou la reconquête d’un sommeil confortable et réparateur.
Mais pour agir efficacement, il est nécessaire de passer par une étape d’observation attentive de son sommeil, de ses sensations en journée et de son mode de vie.
Cette écoute patiente de votre corps vous apprendra de nombreuses choses sur vous-même, vos habitudes et votre environnement de vie.
Il est souvent utile de prendre des notes pendant cette phase d’observation, puis de les compléter par vos démarches progressives pour améliorer votre sommeil. Ces notes pourront également servir lorsque vous consulterez à nouveau votre médecin généraliste.
Si vous présentez un trouble du sommeil, lisez ces conseils généraux.
S’ils vous semblent difficile à comprendre, à mettre en application, ou encore si vous n’obtenez pas d’amélioration de votre sommeil : consultez votre médecin généraliste.
Amenez-lui le plus d’informations possibles (par exemple en répondant aux questionnaires du chapitre précédent). Ensemble, vous pourrez analyser votre situation et chercher une solution. Votre médecin généraliste pourra aussi exclure certaines maladies qui perturbent le sommeil (comme par exemple un dérèglement de la thyroïde, une dépression).
Protéger et cultiver son sommeil
Reconnaître les signes de l’endormissement
Il est essentiel d’identifier les signes de l’endormissement : somnolence, paupières lourdes, difficultés de concentration, bâillements.
Ils donnent le signal impératif de se mettre au lit rapidement et d’éteindre la lumière.
Si vous ratez ce passage d’endormissement, vous serez probablement condamné à attendre le suivant qui se présentera sans doute 1h15 à 1h30 plus tard.
Photo © Liette Parent – fotolia.com
Il est vital de reconnaître les signes d’alarme de l’endormissement au volant!
noopener noreferrer » class= »jcepopup noicon »>Cliquez pour lancer la vidéo

La vigilance est indispensable pour conduire.
Face à des signes tels que bâiller, se frotter les yeux, éprouver le besoin de sucer des bonbons ou des sucreries, d’ouvrir la vitre, avoir la tête qui dodeline, il faut s’arrêter et faire une pause. On peut dormir une vingtaine de minutes pour repartir en pleine possession de ses moyens. Car un sommeil de si courte durée permet de reprendre d’emblée pleinement conscience et de récupérer sa vigilance.
Il est fortement déconseillé de conduire la nuit, surtout entre 2 et 5 heures du matin : c’est la période la plus propice à l’endormissement.
Se coucher et se lever à des heures régulières…
Pour s’endormir facilement, avant l’heure… c’est pas l’heure. Inutile de chercher le sommeil avant d’en ressentir le besoin (voir « reconnaître les signes de l’endormissement »).
Si après un coucher tardif, nous reculons de manière importante l’heure du lever, nous risquons de perturber l’endormissement dans la soirée du même jour… et d’avoir un réveil difficile le lendemain. C’est un phénomène que connaissent de nombreuses personnes le lundi matin, après une grasse matinée destinée à compenser un samedi soir festif.
Etre du matin ou du soir ?
Chacun d’entre nous a son horloge interne, commandée par le cerveau. Celle-ci commande règle nos rythmes biologiques (variation au cours de la journée de la production d’hormones, alternance de la veille et du sommeil, etc.).
Certains s’endorment tôt et se lèvent tôt : on dit qu’ils sont plutôt du matin. Souvent, ces personnes ne parviennent pas à dormir tard le matin, même lorsqu’elles se couchent tardivement. Elles ne récupèrent donc pas le manque de sommeil par une « grasse matinée ».
D’autres ont un rythme décalé : ils s’endorment tard et se réveillent tard.
Ces caractéristiques ont très probablement une origine génétique.
Des heures qui comptent double?
On dit parfois que les heures de sommeil prises avant minuit comptent double. Ce n’est pas exact. En réalité, durant les premiers cycles de sommeil, quelle que soit l’heure du coucher, le sommeil profond (qui permet la récupération) est plus abondant. Inutile donc d’avancer l’heure habituelle de votre coucher si vous êtes plutôt du soir.
Pour ceux que le sujet intéresse, nous proposons la lecture complémentaire d’un article paru dans la revue Equilibre.
Se bouger pour mieux dormir!
Les personnes pratiquant une activité physique régulière, en journée, s’endormiraient plus facilement et dormiraient mieux.
Cependant, on déconseille classiquement les activités sportives pratiquées juste avant le coucher.
Chez les enfants, des études ont montré un lien entre l’intensité des activités pendant la journée et la rapidité d’endormissement : au plus un enfant est actif physiquement, au plus vite il trouve le sommeil. Il est donc judicieux de proposer à un enfant qui s’endort difficilement des activités sportives ou des jeux de plein air après l’école.
Pour ceux que le sujet intéresse, nous proposons la lecture complémentaire d’un article paru dans la revue Equilibre.
Aménager la chambre pour mieux dormir
L’éclairage sera de préférence tamisé, doux.
Au moment du coucher, la chambre doit être sombre (store, rideau).
Au contraire, dès l’heure du lever, on laissera entrer la lumière, qui agit directement sur notre hypophyse et notre horloge biologique.
Il est judicieux de placer les chambres à coucher à l’endroit le plus calme de l’appartement ou de la maison, pas en façade d’une rue bruyante par exemple. Une insonorisation, notamment par des châssis de fenêtre modernes avec double vitrage est utile. A défaut, l’usage de bouchons d’oreille est efficace. Parfois, la perception négative d’un environnement bruyant peut être atténuée par l’émission d’un bruit de fond léger comme une musique très douce, un ventilateur, etc.
Favoriser la détente en fin de journée pour mieux dormir
Les activités calmes seront recherchées pour la soirée : une promenade, une activité de relaxation (yoga, méditation, etc), une lecture.
Si vous regardez la télévision ou écoutez la radio, en fin de soirée, privilégiez une musique douce, des images apaisantes, plutôt qu’un thriller aux images violentes ou un reportage émotionnellement éprouvant.
Si vous avez eu une soirée agitée ou trop stimulante, ménagez-vous une transition douce pour vous préparer au sommeil.
L’instauration d’une routine au coucher est recommandée : même atmosphère, mêmes gestes aident à trouver l’apaisement propice à l’endormissement.
Alimentation et sommeil
Il est souhaitable de ne pas manger trop, ni trop tard, le soir. La digestion peut gêner l’endormissement. Les repas du soir abondants et accompagnés de boissons alcoolisées augmentent la fréquence des réveils nocturnes.
Des études ont montré une influence du sommeil sur la prise de poids. Dormir suffisamment serait favorable au maintien d’un poids stable. Cette constatation est valable dès l’enfance : une étude a montré que les enfants qui dorment le moins sont ceux qui grossissent le plus après un suivi de 5 ans.
On conseille parfois la prise de repas du soir riche en glucides lents (pain complet, riz brun, pâtes cuites « al dente », légumineuses) et comportant peu de protéines et de graisses. Cette alimentation améliorerait le sommeil en favorisant la production de mélatonine et de sérotonine. Les données d’efficacité relative à ce régime sont insuffisantes, mais il n’y a aucun risque à faire un essai.
Les excitants, comme le café, le thé, les boissons au cola, les boissons énergisantes, le tabac (nicotine) devraient être évités pendant les heures qui précèdent le coucher. Chez les personnes sensibles à la caféine, l’ingestion de ces boissons devrait être limitée à deux ou trois tasses/verres, de préférence avant midi.
Prise de médicaments et d’alcool
Si vous prenez des médicaments, informez-vous auprès de votre médecin ou de votre pharmacien sur leurs effets possibles sur la qualité du sommeil.
Si votre sommeil est perturbé, il est conseillé de ne pas consommer plus d’un à deux verres de boissons alcoolisées le soir.
Comment évaluer son besoin de sommeil ?
Le besoin de sommeil est rencontré lorsqu’on se réveille le matin reposé, frais et dispos.
Tout problème de vigilance pendant la journée est un signe à prendre en considération : vous avez probablement un déficit quantitatif ou qualitatif du sommeil.
Vous vous interrogez peut-être sur le nombre d’heures idéal que devraient compter vos nuits ? Il n’est pas facile de le déterminer dans la vie quotidienne, avec les horaires de travail et des enfants, les multiples occupations à remplir. Il est plus simple d’évaluer ce besoin durant une période de vacances. A la fin d’une journée normale, couchez-vous dès que vous vous sentez fatigué et dormez jusqu’au moment où vous vous réveillez naturellement, reposé. Notez le temps que vous avez dormi. Répétez cette mesure, dans les mêmes circonstances, à plusieurs reprises.
S’endormir, une question de température ?
Notre température baisse au cours de la soirée, ce qui favorise l’endormissement.
Ceci explique pourquoi il est déconseillé de pratiquer un exercice physique intense, ou de prendre un bain chaud peu avant le coucher: ces activités font monter la température corporelle.
La température de la chambre sera de préférence fraîche (de préférence 18°C ; certainement pas plus de 20-21°).
La température dans le lit doit être agréable (33 à 35,5°C).
Si le lit est trop froid, le corps réagit en augmentant sa température : l’endormissement et le sommeil sont perturbés. Il est alors préférable de mettre une couverture supplémentaire ou de vous habiller plus chaudement (pyjama et chaussettes).
Pour ceux que le sujet intéresse, nous proposons la lecture complémentaire d’un article paru dans la revue Equilibre .
Le jet lag ou décalage horaire
 Ce phénomène, bien connu des voyageurs qui se déplacent vers l’est ou l’ouest, est la conséquence d’un conflit entre notre horloge biologique interne (réglée sur l’heure belge) et les signaux de l’environnement local (lumière, repas, etc).
Ce phénomène, bien connu des voyageurs qui se déplacent vers l’est ou l’ouest, est la conséquence d’un conflit entre notre horloge biologique interne (réglée sur l’heure belge) et les signaux de l’environnement local (lumière, repas, etc).
Lors de l’arrivée après un long déplacement vers l’ouest (Amériques), notre horloge interne est en avance : nous avons envie de dormir dans l’après-midi et de nous lever au milieu de la nuit.
A l’inverse, lors de l’arrivée après un long déplacement vers l’est (Asie), notre horloge interne est en retard sur l’environnement.
Photo © Ivelin Ivanov – fotolia.com
Après quelques jours de séjour, notre horloge interne se met progressivement à l’heure locale. Le temps d’adaptation est généralement plus rapide chez les personnes jeunes et varie d’un individu à l’autre. L’adaptation est plus facile lorsqu’on voyage vers l’ouest qu’en cas de déplacement vers l’est.
Pour lutter contre le jet lag et faciliter l’adaptation au changement de fuseau horaire, on conseille d’adopter au plus vite les horaires locaux :
- se lever le matin pour être exposé à la lumière
- attendre la nuit pour se coucher
- éviter la sieste
- prendre d’emblée les repas aux heures locales.
En cas de fatigue, la sieste est-elle conseillée ?
Notre horloge biologique programme, chez la plupart d’entre nous, un moment normal de baisse de vigilance entre 13 et 15 heures.
Une sieste de 20 minutes pratiquée durant cette période peut avoir un effet bénéfique. Mais, idéalement, elle ne peut excéder les 20 à 30 minutes, sous peine de tomber en sommeil profond et d’avoir un réveil difficile. Cette sieste peut même être pratiquée en position assise.
Pour ceux que le sujet intéresse, nous proposons la lecture complémentaire d’un article paru dans la revue Equilibre.
Et la phytothérapie ?
Diverses plantes sont proposées pour favoriser le sommeil. La plupart sont consommées sous forme de tisanes : citons le tilleul, la camomille, la verveine, la passiflore, la fleur d’oranger, la mélisse et le houblon. Consommées sous la forme de tisane, les plantes citées n’ont pas d’effets indésirables significatifs. Il n’y a aucun inconvénient à les tester pour améliorer votre sommeil.
Selon le Centre Belge d’Information Pharmacothérapeutique, il existe des preuves limitées d’un effet hypnotique pour la seule valériane. Il est préférable d’utiliser les préparations à base de valériane enregistrées comme médicaments en Belgique. En effet, certains extraits de valériane (racine) non contrôlés sont toxiques pour le foie et ont des effets mutagènes. La valériane doit être évitée en cas de troubles du foie.
Le sommeil à l’adolescence
De nombreux adolescents adoptent, durant leurs vacances d’été, un horaire de vie décalé. Ils se couchent très tard (vers 3-4 heures du matin) et se lèvent en fin de matinée. Au moment de la rentrée scolaire, ils sont évidemment en décalage avec les contraintes sociales. Il s’ensuit souvent une période chaotique de nuits de sommeil insuffisantes et de journées caractérisées par des altérations de la vigilance et des moments de somnolence.
Cette situation n’est évidemment pas favorable aux apprentissages et à la mémorisation : le manque chronique de sommeil est probablement un facteur de difficultés et d’échecs scolaires. Pour ceux que le sujet intéresse, nous proposons la lecture complémentaire d’un article paru dans la revue Equilibre.
Les parents peuvent intervenir efficacement pour éviter que l’adolescent développe un trouble chronique du sommeil lié à ce décalage de l’heure d’endormissement.
Il est utile d’expliquer ce phénomène aux enfants, en illustrant ses signes et conséquences de manière concrète. Vous pouvez demander l’aide de votre médecin généraliste pour donner cette information à votre enfant.
Il est bien sûr légitime qu’un adolescent acquiert une autonomie progressive quant à ses rythmes de vie et occupations. Mais vous pouvez certainement faire appel à sa raison et négocier une adaptation progressive de son horaire de sommeil en fin de vacances. Par exemple, en avançant l’heure du coucher d’une heure par jour tous les 2-3 jours, pendant les 10 derniers jours des vacances.
noopener noreferrer » class= »jcepopup noicon »>Cliquez pour lancer la vidéo

Et si vous avez des insomnies ?
Rappelons que l’insomnie peut correspondre à un endormissement difficile et/ou un réveil trop précoce et/ou des réveils trop fréquents durant la nuit.
On parle d’insomnie uniquement quand la mauvaise qualité ressentie du sommeil a des conséquences sur le bien-être en journée : fatigue, somnolence, irritabilité, troubles de concentration, diminution des performances, malaise.
Les règles essentielles pour mieux dormir
Votre lit (et votre chambre) doit être réservé au sommeil.
N’utiliser votre lit que pour dormir ou faire l’amour.
- Si vous constatez que vous ne vous endormez pas après 10 à 20 minutes, ne restez pas dans votre lit.
Allez dans une autre pièce et faites quelque chose de délassant. - Si vous vous réveillez pendant la nuit, évitez de rester éveillé pendant de longs moments dans votre lit. Il vous est également conseillé de vous lever.Dans les deux situations, ne regagnez votre lit qu’au moment où vous vous sentirez somnolent.
Prévoyez à l’avance, pendant la journée, une activité relaxante à pratiquer : il est préférable de ne pas se tracasser à ce sujet à l’heure du coucher ! - Couchez-vous seulement au moment où vous sentez le sommeil arriver (voir plus haut « Reconnaître les signes de l’endormissement »).
- Réglez votre réveil sur une heure décidée à l’avance, sans tenir compte de l’heure de l’endormissement. La régularité des heures du coucher et du lever sont importantes pour restaurer progressivement votre sommeil.
- Si vous êtes stressé de voir l’heure tourner sans vous endormir, masquez l’écran de votre réveil. Il vous réveillera quand même à temps!
- Appliquez les mesures décrites au chapitre précédent « protéger et cultiver son sommeil ».
Vous avez vécu un traumatisme récent ?
Au cours de l’existence, nous rencontrons bien des évènements traumatisants : le décès d’un proche, la perte d’un emploi, une grosse déception, un échec (scolaire ou professionnel ou amoureux), un conflit relationnel, une période de grande solitude…
Les blessures psychologiques et les causes de chagrin ne manquent pas et notre sommeil en fait bien naturellement les frais.
Dans ces circonstances, il n’y a pas d’autres alternatives que de patienter, dans l’attente d’une amélioration qui survient dans la majorité des cas après quelques semaines ou mois.
Il est utile de parler de ces situations avec des personnes de votre entourage en qui vous avez confiance. Cela peut beaucoup vous aider.
N’hésitez pas à demander aussi conseil à votre médecin généraliste. Parfois, il sera utile qu’il puisse vous aider à faire la différence entre un état de tristesse normal et passager et une manifestation d’une dépression.
Insomnie, psychothérapie et autres pratiques
Le sommeil peut être perturbé en raison d’un stress chronique, d’anxiété, de dépression, etc.
Votre médecin généraliste vous conseillera peut-être des entretiens de psychothérapie, afin de vous aider à comprendre votre état et/ou à mieux l’accepter ou encore à adopter des changements dans votre vie.
Diverses interventions peuvent contribuer à améliorer le sommeil. De nombreuses personnes sont aidées par des techniques d’autosuggestion, de méditation, de relaxation (yoga, gymnastique douce, etc).
Votre médecin pourra peut-être vous aider lui-même par des conseils précis ou des techniques comme la privation de sommeil. Il pourrait aussi vous conseiller de consulter un autre médecin ou un thérapeute spécialisé dans les troubles du sommeil.
Souvent, après quelques jours d’insomnie, on attend avec une certaine angoisse l’arrivée de la nuit. On anticipe l’insomnie et son cortège de conséquences ; passer une « nuit blanche », puis enchaîner par une journée de travail, est une expérience bien désagréable. Ce phénomène d’anticipation est redoutable, car il crée un véritable cercle vicieux : en s’inquiétant des difficultés de sommeil à venir, on s’agite et on génère un état nerveux peu propice à l’endormissement ! Si vous le pouvez, prenez plutôt les évènements comme ils viennent : relativisez, rappelez-vous que l’insomnie est le plus souvent passagère. Et adoptez les conseils donnés plus haut !
Et les somnifères ?
L’insomnie ne se guérit pas en prenant des médicaments.
La qualité du sommeil peut être progressivement améliorée soit par un traitement de la cause de l’insomnie (par exemple des apnées du sommeil ou des douleurs nocturnes, etc.), soit par une adaptation de nos habitudes et de notre rythme de vie.
Les somnifères ne peuvent apporter qu’une aide passagère. Votre médecin vous en prescrira peut-être pour vous aider à court terme, par exemple en cas de fatigue intense et d’autres troubles aigus attribuables à des troubles du sommeil.
Les médicaments généralement prescrits pour soulager une insomnie sont des benzodiazépines. A court terme, pendant quelques jours, ils peuvent aider à l’endormissement et prolonger légèrement la durée du sommeil (45 à 60 minutes).
Cependant, leur effet s’atténue assez rapidement en raison d’une accoutumance. Le corps s’habitue au médicament, qui ne fait plus autant d’effet.
En outre, le risque de créer une dépendance et un usage abusif est réel avec ces médicaments. Ce risque est d’autant plus élevé que la dose est forte et que la durée de consommation est longue. Une dépendance peut apparaître déjà après 3 semaines d’usage quotidien.
Les deux règles d’or de la prise d’un somnifère:
une dose faible, et pas plus d’une semaine.
Chez les personnes consommant des benzodiazépines régulièrement, l’arrêt brutal peut provoquer un syndrome de sevrage : insomnie aggravée, cauchemars, mais aussi anxiété, palpitations, hallucinations, confusion mentale, parfois même convulsions. Les personnes âgées sont particulièrement susceptibles de faire un syndrome de sevrage important.
L’avis du médecin généraliste est toujours requis pour arrêter un traitement au long cours. Il prescrira des doses dégressives sur une longue période et changera peut-être le médicament utilisé pour facilier son arrêt.
Il ne faut jamais arrêter brutalement un somnifère consommé régulièrement depuis plusieurs semaines ou mois.
Les benzodiazépines ont également des effets indésirables pendant la journée qui suit leur prise : une personne sur six signale une somnolence diurne ou une fatigue, des céphalées, des sensations vertigineuses, etc. Les benzodiazépines provoquent également des troubles de la mémoire et des chutes, surtout chez les personnes plus âgées. Plus rarement, on peut observer une amnésie partielle, du somnambulisme. L’utilisation chronique de benzodiazépines accroît le risque d’accidents sur la voie publique.
Les femmes enceintes doivent éviter de prendre des benzodiazépines : au cours du premier trimestre de grossesse, il y a un risque possible (mais non prouvé) de malformations fœtales ; lors d’un usage en fin de grossesse, il y a un risque que le nouveau-né fasse un syndrome de sevrage, avec hypotonie et difficultés de succion notamment.
Pour ceux que le sujet intéresse, nous proposons la lecture complémentaire d’un article paru dans la revue Equilibre.
Que faire face aux apnées du sommeil ?
Le traitement des apnées du sommeil repose d’une part sur des mesures mécaniques, d’autre part sur des adaptations du mode de vie.
Mesures mécaniques
Le traitement généralement prescrit est le port, durant la nuit, d’un masque maintenu par une sangle placée autour de la tête et couvrant la bouche et le nez. Ce masque est relié par un tube à un appareil électrique qui génère une poussée d’air. Ainsi, on applique une pression d’air positive et continue pour empêcher l’affaissement des parois du pharynx. Cette pression est calculée selon les caractéristiques de chaque personne.
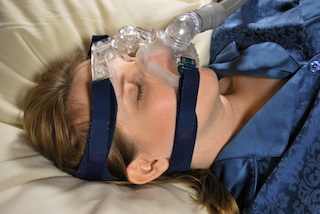 Ce traitement par pression positive continue ne guérit pas les apnées : il doit être poursuivi à vie, sauf dans le cas où une perte de poids réduit suffisamment la fréquence des apnées. Il est entièrement remboursé par la mutuelle si le diagnostic d’apnées du sommeil a été posé avec un examen de sommeil.
Ce traitement par pression positive continue ne guérit pas les apnées : il doit être poursuivi à vie, sauf dans le cas où une perte de poids réduit suffisamment la fréquence des apnées. Il est entièrement remboursé par la mutuelle si le diagnostic d’apnées du sommeil a été posé avec un examen de sommeil.
Certaines personnes s’adaptent immédiatement au masque. En outre, comme les résultats sont très rapides, elles sont encouragées à poursuivre. D’autres personnes mettent un certain temps pour s’accoutumer (quelques semaines) ou considèrent que la contrainte et l’inconfort sont incompatibles avec leur sommeil. Parfois, des inconvénients surviennent : des rougeurs à l’emplacement du masque, de la sécheresse ou une sensation de nez bouché.
Photo © Russellinton – fotolia.com
Il est conseillé de prendre d’emblée le plus petit masque avec lequel vous vous sentez à l’aise. Une légère fuite d’air est acceptable. Ne serrez pas trop la sangle qui passe autour de la tête, ce serait inconfortable. Lavez régulièrement votre masque avec un savon doux. Pour vos vacances ou en voyage, emportez votre appareil et votre masque.
Un appareil dentaire porté durant la nuit peut aider à maintenir les voies respiratoires ouvertes. Ce dispositif avance la mâchoire inférieure de quelques millimètres et agrandit ainsi le passage pour l’air dans le pharynx. Ce traitement est une alternative qui convient bien à certaines personnes. Il réduit les ronflements chez une majorité des utilisateurs. Il est surtout indiqué dans les cas d’apnées moins graves. Face à des perturbations corporelles majeures liées aux apnées du sommeil, le traitement par pression positive continue est plus indiqué.
Certains traitements chirurgicaux sont pratiqués, mais ils sont dans une phase d’essai. Il est trop tôt pour connaître les résultats à long terme de ces opérations.
Des études montrent une diminution de la mortalité par accidents cardiaques grâce au traitement chez les personnes atteintes d’apnées graves du sommeil.
Mode de vie
On sait que les personnes ayant un excès de poids sont plus touchées par les apnées, de même que les fumeurs, les consommateurs d’alcool et de médicaments tranquillisants (somnifères) ou relaxants musculaires.
Les conseils d’hygiène de vie découlent évidemment de ces constatations.
En présence d’un excès de poids, il est utile de perdre progressivement quelques kilos. Parfois, une perte de poids significative (une dizaine de kilos) peut entraîner une disparition des apnées.
Cette perte de poids peut être particulièrement difficile en l’absence d’un traitement (pression positive continue ou appareil dentaire). En effet, l’état de fatigue chronique peut avoir une influence
- sur l’alimentation : grignotages pour ressentir plus d’énergie, repas irréguliers ou déséquilibrés par manque d’énergie pour cuisiner
- sur les activités physiques, qui sont évitées en raison de la lassitude permanente. Or une pratique régulière d’exercices physiques, durant 30 à 45 minutes par jour, a plusieurs effets positifs : elle aide à réguler le poids ; elle contribue à se relaxer et ainsi à améliorer la qualité du sommeil ; elle contribue à diminuer la tension artérielle et améliore la santé cardiovasculaire mise en péril par les apnées.
Les personnes atteintes d’apnées du sommeil doivent être prudentes avec certains médicaments : éviter les tranquillisants, somnifères et relaxants musculaires, qui augmentent le relâchement des muscles, notamment de la gorge.
Le tabac aggrave les risques de pâtir des conséquences des apnées : maladies cardiovasculaires comme des troubles du rythme, infarctus, etc. Votre médecin généraliste peut vous aider à arrêter de fumer.
Que faire en cas de narcolepsie?
On ne peut qu’atténuer les conséquences de ce trouble du sommeil.
Le traitement repose sur une hygiène stricte du sommeil : des horaires réguliers de coucher et de lever et une durée suffisante de sommeil sont requis.
Une ou plusieurs siestes doivent être faites en journée, pour restaurer la vigilance. En effet, chaque sieste réduit les accès de somnolence pendant la période qui suit.
Un traitement médicamenteux peut soulager les symptômes ; il doit être adapté en fonction des manifestations rencontrées. Ces médicaments ne permettent pas la guérison du trouble, mais ils permettent d’en atténuer les signes.
![]()
Troubles du sommeil: chercher du soutien et s’organiser
Sommeil: votre conjoint ronfle ?
Encouragez-le à en parler avec son médecin généraliste.
C’est surtout important s’il se plaint de la qualité de son sommeil, ou s’il est fatigué au réveil, ou encore s’il s’endort régulièrement en journée.
Votre conjoint ne se rend pas compte de ce qui se passe au cours de son sommeil. Au début, il sera peut-être sceptique et pensera que vous exagérez. Il vous faudra peut-être le (la) convaincre de consulter votre médecin généraliste, car ces signes peuvent être révélateurs d’un trouble du sommeil, comme par exemple des apnées du sommeil.
Les symptômes de la maladie s’installent de façon très progressive.
Au début, vous remarquerez peut-être les épisodes d’endormissement involontaire que vous interpréterez d’abord comme un simple signe de fatigue.
Généralement, ce sont les bruits souvent très impressionnants émis au cours du sommeil qui vous alarmeront… et vous rendront le sommeil difficile.
Si votre propre sommeil en est perturbé, envisagez l’usage de bouchons d’oreilles pour atténuer le bruit. Si vous vous sentez trop fatigué(e), dormez occasionnellement dans une autre chambre pour avoir une nuit de sommeil réparateur!
Vous êtes atteint(e) d’apnées du sommeil ?
Un traitement par pression positive continue vous sera généralement recommandé. Parfois, le port d’un appareil dentaire durant la nuit est suffisant. Votre médecin généraliste vous accompagnera dans ce choix et le suivi de votre traitement.
Le traitement des apnées du sommeil par pression positive continue est remboursé par l’INAMI. Il doit être supervisé par un centre spécialisé disposant d’un laboratoire du sommeil.
Votre mutuelle pourra vous renseigner sur les modalités à suivre pour obtenir ce remboursement. L’intervention est accordée généralement pour une durée d’une année, et peut être prolongée en cas de besoin pour des périodes successives d’une année. L’observance du traitement est indispensable pour obtenir ces prolongations du remboursement.
Il n’est pas toujours facile d’accepter l’idée de porter un masque toutes les nuits. L’appareil émet un bruit léger, auquel vous et votre conjoint devrez vous habituer. Le masque peut être gênant. Mais, généralement, les bienfaits de meilleures nuits compensent largement cet inconfort.
Expliquez à votre entourage familial que vos ronflements ne dépendent pas de vous, que vous êtes atteint d’une affection sérieuse par ses conséquences possibles ; décrivez le traitement que vous devez suivre, porter un masque la nuit, perdre du poids, etc…
Eventuellement, proposez à vos proches d’assister à une consultation chez votre médecin généraliste, qui pourra leur expliquer l’importance du traitement.
Votre conjoint est atteint d’apnées du sommeil
Avant l’instauration d’un traitement, vous serez confronté aux oublis fréquents de votre conjoint, à ses accès de mauvaise humeur, à ses plaintes de fatigue et à ses endormissements parfois intempestifs. Il fera parfois montre d’un désintérêt sexuel. Ces manifestations sont directement liées à la maladie.
Pendant les apnées nocturnes, il n’est pas nécessaire de réveiller votre conjoint car elles se terminent spontanément.
Lorsque le diagnostic est confirmé, encouragez votre conjoint à suivre régulièrement son traitement, que ce soit le port d’un masque de pression positive continue ou d’un appareil dentaire.
L’amélioration du confort de vie en journée et la disparition de la fatigue surpassent généralement de loin les inconvénients ressentis surtout au début du traitement.
Troubles du sommeil et conduite automobile
En Belgique, certains troubles du sommeil non traitéssont une cause d’inaptitude à la conduite automobile.
Apnées du sommeil
En Belgique, les apnées du sommeil non traitées sont une cause d’inaptitude à la conduite automobile
 Pour garder votre permis de conduire, un traitement doit être attesté par un certificat médical établi par votre médecin généraliste ou spécialiste ; en outre, le médecin doit préciser que le patient suit correctement son traitement.
Pour garder votre permis de conduire, un traitement doit être attesté par un certificat médical établi par votre médecin généraliste ou spécialiste ; en outre, le médecin doit préciser que le patient suit correctement son traitement.
Photo © Vladimir Mucibacic – fotolia.com
Narcolepsie
Sans traitement, on considère qu’une personne souffrant de narcolepsie est inapte à la conduite automobile.
Si le traitement permet de faire disparaître les symptômes, la personne peut être reconnue apte à la conduite 6 mois après la disparition des accès de somnolence ou de cataplexie.
Médicaments
En Belgique, la conduite automobile est interdite lorsque le conducteur est sous l’influence de l’alcool, de drogues ou d’autres substances psychotropes. Les somnifères, tranquillisants, anxiolytiques sont des psychotropes.
Si votre médecin vous prescrit un somnifère, demandez-lui si vous pouvez conduire votre véhicule.
Quelques lectures complémentaires
Bien dormir. Auteur Guy Adant. Les guides de Question Santé. 1996.
Disponible gratuitement auprès de l’asbl Question Santé info@questionsante.org
Articles Education Santé : « Temps de sommeil et dette de sommeil », « Impact de la santé du sommeil sur les activités humaines »
Groupes d’entraide
Association Belge du Syndrome des jambes sans Repos.
4/18, allée du Jacquemart – 1400 Nivelles
Tél: 0476 / 82 54 28 (du lundi au vendredi de 9h à 18h)
Association Belge de Narcolepsie
info@narcolepsie-cataplexie.be
![]()
Références principales
- Insomnie, recommandation en première ligne de soins. Recommandations de bonne pratique. Société Scientifique de Médecine Générale.
- Prise en charge de l’insomnie. Fiche de transparence – 2018. Centre belge d’information pharmacothérapeutique.
- Insomnie chez l’adulte. Folia Pharmacotherapeutica – CBIP – juin 2019.
- Le sommeil, le rêve et l’enfant. Dr Marie Thirion et Dr Marie-Josèphe Challamel. ED. Albin Michel.
- J.L. Hoffmann et al. Apnées du sommeil et troubles du rythme cardiaque: quel rôle pour la stimulation cardiaque? Revue médicale Suisse.
- Plaintes de mauvais sommeil. Rev Prescrire 2008; 28 (292: 111-118.
- Syndrome d’apnées obstructives du sommeil: attention à la somnolence diurne. Rev Prescrire 2007; 27 (281): 201-206.
- La narcolepsie en bref. Rev. Prescrire 2000; 20 (210): 648.
Dernière mise à jour 20/09/2021